 28.05.2020
28.05.2020
Цирроз, портальная гипертензия, кровотечение — разорви порочный круг заболеваний!
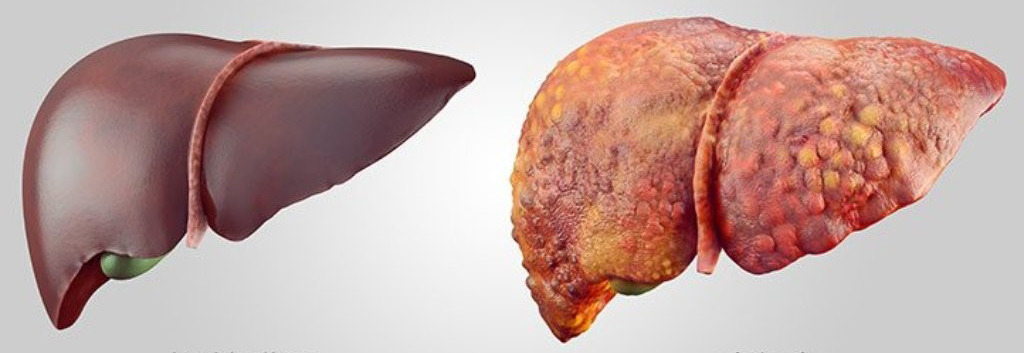
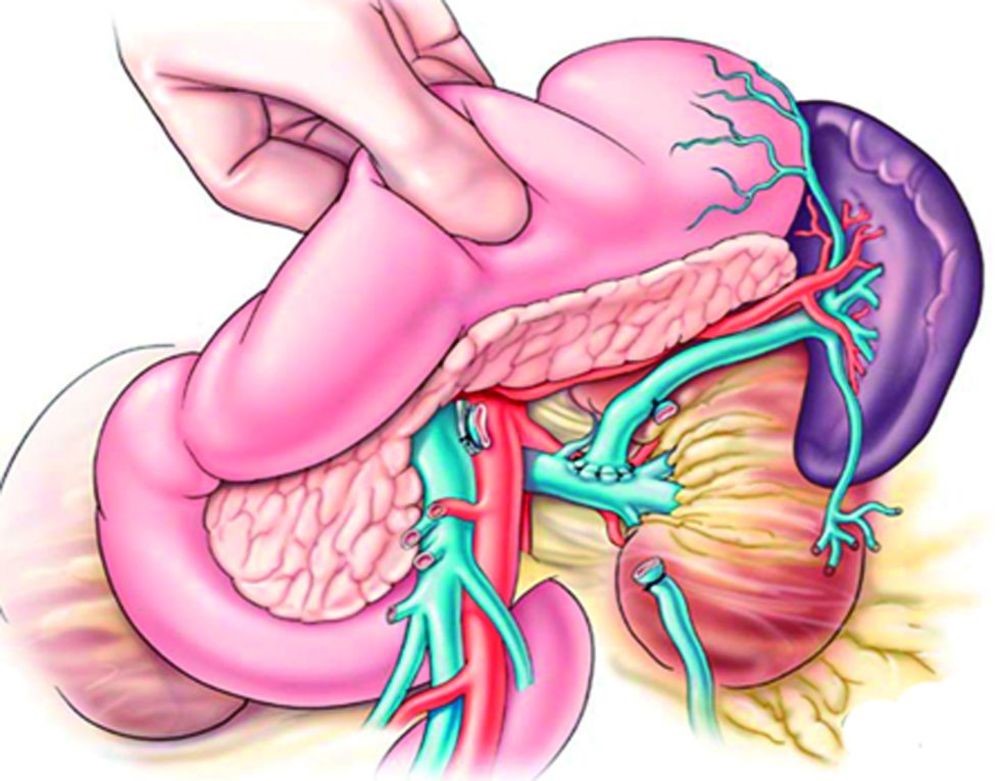
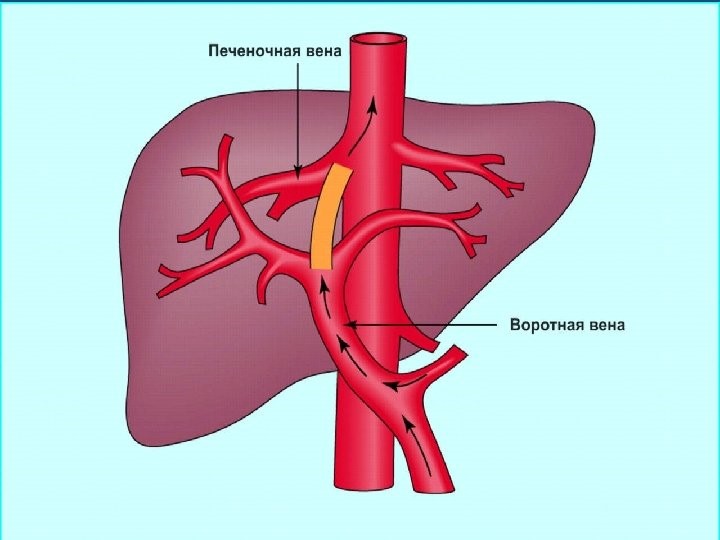
Основная причина развития синдрома портальной гипертензии – цирроз печени, частота которого, по данным ВОЗ, составляет от 1 до 11% в популяции. Средний возраст заболеваемости циррозом печени – 46,1 года. В настоящее время заболеваемость циррозом печени в мире составляет около 20-40 больных на 100 тысяч населения.
Цирроз печени — шестая по частоте причина смерти в РФ и опережает такие онкологические заболевания, как рак желудка и толстой кишки. ВОЗ связывает этот факт с ростом заболеваемости вирусными гепатитами – в первую очередь гепатитом В и гепатитом С. Социальная и экономическая значимость проблемы вирусных гепатитов определяться высоким процентом перехода инфекции в хронические формы с последующим развитием тяжелых осложнений, среди которых цирроз печени и синдром портальной гипертензии.
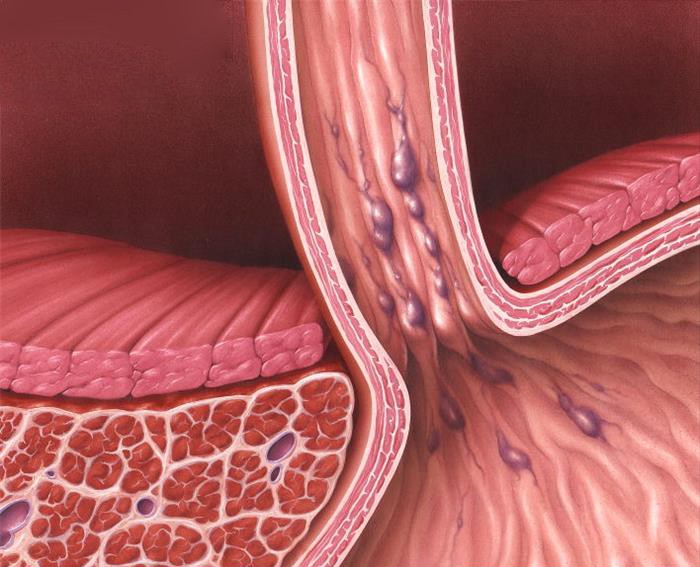
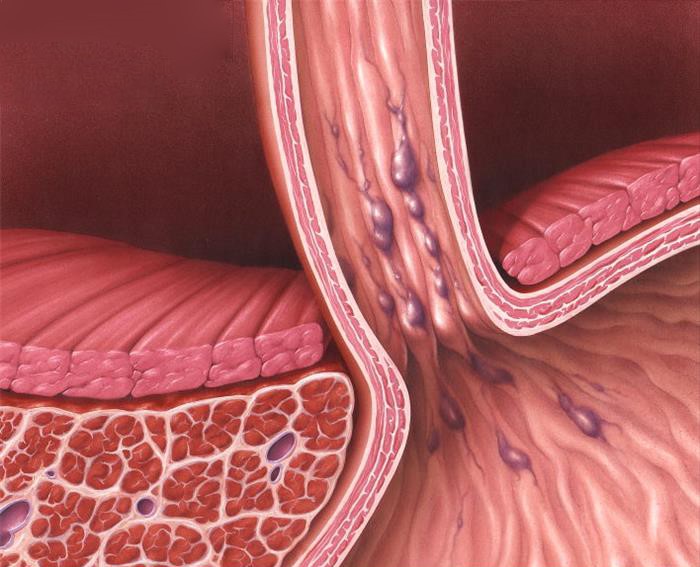
Портальная гипертензия является неблагоприятным прогностическим фактором. Средняя продолжительность жизни после ее верификации – 1,5 года. У пациентов с циррозом печени в 90% случаев развивается варикозное расширение вен пищевода, которое в 30% случаев осложняется кровотечением, в том числе профузными. Летальность при кровотечении из вен пищевода составляет 20%, при рецидиве кровотечения — до 30%.
Оказание медицинской помощи пациентам с осложнениями портальной гипертензии в стационарах города и области выполняется в объеме «неотложной медицинской помощи», предусматривающей, как правило, остановку кровотечения и восполнение кровопотери. В дальнейшем, пациент наблюдается у врачей различных специальностей (хирург, гастроэнтеролог, гепатолог, инфекционист) в поликлинике по месту жительства. В лечебных учреждениях города специализированная, в том числе высокотехнологичная медицинская помощь при портальной гипертензии не реализуется, в виду значительных требований к подготовке специалистов, ведению пациентов в пери- и послеоперационном периодах.
До недавнего времени судьба таких пациентов была связана с мучительным ожиданием рецидива кровотечения с предсказуемым исходом. К большому сожалению, отсутствие информированности пациентов и врачей амбулаторного звена о месте возможного лечения, лишает их возможности получить высококвалифицированную медицинскую помощь по хирургической коррекции портальной гипертензии с целью профилактики кровотечений или их рецидива.
На базе 1-го хирургического отделения кафедры общей хирургии с клиникой пропедевтической хирургии Самарского государственного медицинского университета с 2013 года реализуются современные методы хирургической коррекции портальной гипертензии. Врачи клиники неоднократно проходили курсы повышения квалификации в специализированных центрах Москвы и Нижнего Новгорода. Наши сотрудники имеют богатый опыт лечения пациентов с такими сложными нозологическими формами патологии печени и ее сосудов как:
- цирроз печени различной этиологии, осложненный кровотечениями из варикозно расширенных вен пищевода;
- портальная гипертензия, обусловленная тромбозом печеночных вен с угрозой или состоявшимся кровотечением из варикозно расширенных вен пищевода;
- портальная гипертензия, обусловленная тромбозом воротной вены с угрозой или состоявшимся кровотечением из варикозно расширенных вен пищевода;
- острый тромбоз воротной вены;
- портальная гипертензия неясной этиологии с варикозным расширением вен пищевода;
- «портальная кавернома» (по данным УЗИ и/или КТ).
Оказание хирургической помощи при синдроме портальной гипертензии, осложненной кровотечениями из варикозно расширенных вен пищевода, предусматривает следующие опции лечения:
Шунтирующие операции:
- наложение дистального спленоренального анастомоза;
- наложение проксимального спленоренального анастомоза;
- наложение селективного Н-образного спленоренального анастомоза.
Операции азигопортального разобщения:
- деваскуляризация желудка и пищевода (операция Hassab);
- аппаратная транссекция пищевода;
- прямые операции на венах желудка и пищевода (операция Tanner).
Эндоваскулярные операции:
- наложение прямого портосистемного анастомоза (операция TIPS);
- редукция селезеночного кровотока;
- тандемные (гибридные) операции реканализации воротной вены (операция rendez-vous) по эксклюзивной технологии, не имеющей аналогов в РФ.
Эндоскопические операции:
- аппаратное лигирование варикозно расширенных вен пищевода и желудка.
Реабилитация пациентов в послеоперационном периоде включает в себя таргетное лечение в хирургическом отделении в ранние сроки после вмешательства, наблюдение в отдаленном периоде с повторными госпитализациями, в том числе, в отделение гастроэнтерологии Клиник (при необходимости).
Таким образом, в Клиниках СамГМУ есть все возможности для создания замкнутого цикла ведения пациентов с патологией печени, осложненной портальной гипертензией, а 1-е хирургическое отделение кафедры и клиники пропедевтической хирургии можно рассматривать как базу оказания специализированной и высокотехнологичной хирургической помощи профильным пациентам.
На базе специализированного консультативного Центра Клиник организован амбулаторный прием пациентов с синдромом портальной гипертензии с целью постановки их в лист ожидания и выполнения планового оперативного лечения. Для наибольшей эффективности консультации пациенту оптимально иметь при себе:
- Общий анализ крови.
- Биохимический анализ крови (билирубин, общий белок, альбумин, АлТ, АсТ, ЩФ, ГГТП, мочевина, креатинин, К, Na, Cl).
- Данные гемостаза (ПТИ, МНО, АЧТВ).
- Данные УЗИ органов брюшной полости.
- Данные ЦДК сосудов печени.
- Данные КТ брюшной полости с контрастным болюсным усилением (с диском на руках).
- Данные исследования крови на наличие вирусов гепатита В и С (антител к вирусам).
При своевременно начатом лечении можно предупредить развитие опасных осложнений и остановить прогрессирование заболевания!