Современные методы лечения

Ученые НИИ антимикробной химиотерапии Смоленского государственного медицинского университета и Самарского государственного медицинского университета Минздрава России разработали онлайн-платформу AMRcf для отслеживания […]
Ученые НИИ антимикробной химиотерапии Смоленского государственного медицинского университета и Самарского государственного медицинского университета Минздрава России разработали онлайн-платформу AMRcf для отслеживания индивидуального микробиологического анамнеза у пациентов с муковисцидозом. На платформе собраны данные за семь лет пациентов из 16 регионов России. AMRcf обеспечивает преемственность данных, что помогает врачам эффективнее контролировать динамику состояния людей с муковисцидозом, при необходимости корректировать терапию и своевременно реагировать на новые штаммы. Платформа создана в сотрудничестве с Медико-генетическим научным центром имени академика Н. П. Бочкова — головным учреждением, разрабатывающим основные подходы к диагностике и терапии муковисцидоза в России.
Муковисцидоз — редкое орфанное заболевание, таких пациентов в России на сегодняшний день более 3 тысяч. У пациентов с муковисцидозом в легких скапливается вязкий секрет, который становится благоприятной средой для роста и размножения различных бактерий, вызывающих хронические инфекции. Поэтому такие пациенты пожизненно нуждаются в антибиотикотерапии. Но без полного микробиологического анамнеза врачи часто назначают антибиотики эмпирически, что ускоряет развитие резистентности. Платформа AMRcf содержит данные о результатах микробиологических анализов 200 пациентов из 16 регионов России с 2018 по 2025 год. Эти данные позволяют врачам прогнозировать риски и оптимизировать лечение.
«AMRcf создан для решения критически важной проблемы: пациентам с муковисцидозом пожизненно необходима антибиотикотерапия, но их микробиологический анамнез фрагментирован, то есть не содержит полных данных обо всех выявленных микробах, — пояснил директор Научно-образовательного профессионального центра генетических и лабораторных технологий СамГМУ, д.м.н. Артем Лямин. — Для эффективного лечения таким пациентам необходимо проводить микробиологическое исследование раз в три месяца. С учетом относительно небольшого количества пациентов мы приняли решение создать платформу, в которую будет заноситься информация по каждому отдельному человеку».
Данные на платформе с одной стороны позволяют понять, какие микробы в настоящее время преобладают у пациентов, какова их чувствительность к антибактериальным препаратам и антибиотикорезистентность у пациентов в отдельном регионе и в стране в целом. С другой стороны врачи, которые непосредственно лечат пациентов, могут получить доступ к результатам микробиологических исследований отдельных пациентов, что позволяет лучше мониторировать состояние их микробиоты, оценивать эффективность и корректировать антибактериальную терапию, предотвращать ошибки и своевременно реагировать на появление новых резистентных штаммов.
AMRcf дополняет Регистр пациентов с муковисцидозом России, который ведут специалисты научно-клинического отдела муковисцидоза Медико-генетического научного центра имени академика Н. П. Бочкова, расширяя его возможности. Микробиологические данные в сочетании с картиной клинических наблюдений позволяют обеспечить персонализированный подход к терапии. При этом к платформе может подключиться любая специализированная лаборатория и загрузить свои данные.
«Наша цель — соединить регистр пациентов РФ с платформой AMRcf и микробиологическими лабораториями страны для повышения эффективности медицинской помощи пациентом с муковисцидозом, — отметила заведующая научно-клиническим отделом муковисцидоза Медико-генетического научного центра имени академика Н. П. Бочкова, заведующая кафедрой генетики болезней дыхательной системы Института высшего и дополнительного образования МГНЦ, д.м.н., профессор Елена Кондратьева. — При муковисцидозе, первичной цилиарной дискинезии и других заболеваниях, сопровождающихся бронхоэктазами, имеются благоприятные условия для развития микробных патогенов, поэтому течение инфекционных заболеваний у наших пациентов иное. Для бронхоэктазов, особенно связанных с муковисцидозом и первичной цилиарной дискинезией, характерен ряд грамм-отрицательных изначально антибиотирезистентных патогенов. При каждом обострении микробного процесса функция легких снижается, поэтому пациентам назначаются длительные курсы антибактериальной терапии в высоких дозировках. Поэтому крайне важно изучать патогенную микрофлору, наблюдать за развитием ее резистентности, чтобы вырабатывать адекватные подходы к терапии. Муковисцидоз сегодня — это модель для изучения тяжелого течения бактериальной инфекции».





Источник: https://samsmu.ru/news/2025/01102/

В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) применяют современный комплексный алгоритм диагностики и лечения одного из наиболее тяжелых […]
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) применяют современный комплексный алгоритм диагностики и лечения одного из наиболее тяжелых осложнений в ортопедии — перипротезной инфекции (ППИ). Уникальность подхода заключается в тесном междисциплинарном взаимодействии хирургов, ортопедов и микробиологов, что позволяет выявлять возбудителя инфекции и подобрать максимально эффективный в отношении него антибактериальный препарат, что значительно повышает шансы пациента на успешное выздоровление и возвращение к полноценной жизни.
Перипротезная инфекция представляет собой одно из самых грозных осложнений эндопротезирования суставов и требует длительного и сложного лечения. Как поясняет заведующий травматолого-ортопедическим отделением № 2 Клиник СамГМУ, руководитель Центра ревизионного эндопротезирования, д.м.н. Дмитрий Кудашев, проблема является крайне актуальной для современной оперативной ортопедии.
Именно ППИ является одной из ведущих причин для повторных операций: она занимает первое-второе место среди осложнений первичного эндопротезирования коленного сустава и третье — при эндопротезировании тазобедренного сустава. Прогнозы специалистов указывают на то, что к 2030-2035 году именно это осложнение выйдет на первое место среди всех причин ревизионных эндопротезирований как коленного, так и тазобедренного суставов.
«Перипротезная инфекция встречается после первичного эндопротезирования примерно в 2-2,5% случаев. При ревизионном эндопротезировании она развивается уже примерно в 15-17% случаев. При этом каждое последующее ревизионное эндопротезирование повышает риск развития инфекционного процесса еще на несколько процентов», — комментирует Дмитрий Кудашев.
Стандартом оперативного лечения установленной хронической ППИ является двухэтапное эндопротезирование. На первом этапе инфицированный протез удаляют, кость тщательно очищают и устанавливают спейсер — временный имплантат из костного цемента с антибиотиками. Только через несколько недель или месяцев, когда инфекцию удается взять под контроль, спейсер удаляют и пациенту устанавливают новый постоянный эндопротез. Во время нахождения спейсера в области поражения создается своеобразное депо антибактериальных препаратов — это происходит за счёт того, что из спейсера в течение определенного времени после операции выделяются антибактериальные препараты в окружающие ткани, в том числе, кость.
Но эффективность этого метода напрямую зависит от того, насколько правильно подобран сам антибиотик. Использование препарата широкого спектра действия без точного знания возбудителя зачастую оказывается недостаточным, особенно при резистентных или нетипичных инфекциях. Для точной идентификации патогена и определения его чувствительности к противомикробным препаратам необходим забор биологического материала из пораженной области.
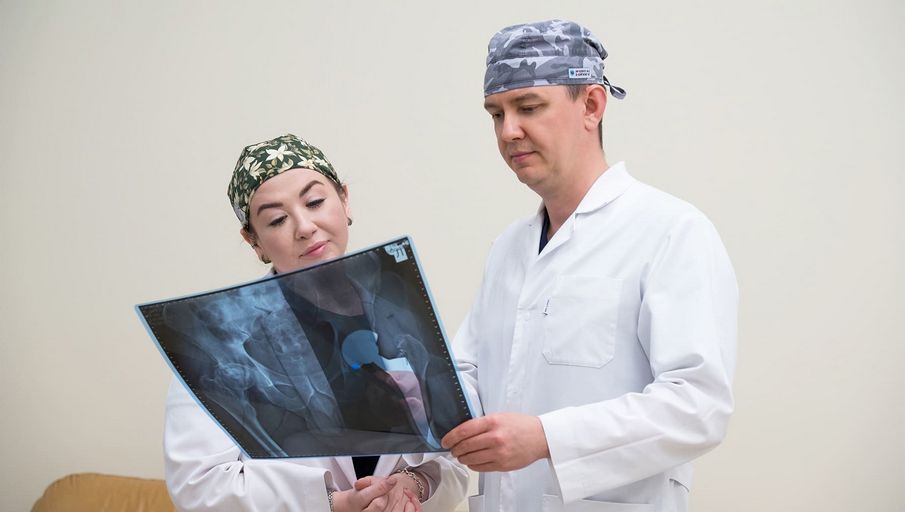
Врач-хирург хирургического отделения № 2 Клиник СамГМУ Мария Сефединова подчеркивает, что эта процедура имеет фундаментальное значение для диагностики ППИ.
«Синовиальная жидкость — ценнейший материал в диагностике осложнений после проведённого эндопротезирования суставов конечностей. В настоящее время ее комплексное исследование проводится в единичных лечебных учреждениях нашей страны. Но чтобы поставить клинический диагноз правильно, такие исследования являются обязательным этапом. Они входят в международные стандарты диагностики ППИ, — отмечает специалист. — Именно микробиологическое исследование синовиальной жидкости не просто повышает точность верификации ППИ, но и служит основой для выбора индивидуального подхода к лечению. Благодаря тесному взаимодействию с врачами лаборатории, которые максимально погружены в специфику диагностики, мы имеем возможность выбирать индивидуальный план лечения, оптимально адаптированный под каждый клинический случай».
На сегодняшний день лаборатория культуромных и протеомных исследований в микробиологии НОПЦ ГЛТ СамГМУ под руководством Данира Исматуллина провела уже более 200 комплексных исследований для пациентов с проблемами суставов, в том числе для Центра ревизионного протезирования.
Как рассказал Данир Исматуллин, чаще всего возбудителями ППИ являются стафилококки (около 70% случаев — Staphylococcus epidermidis и Staphylococcus aureus), но встречаются и более редкие, а потому более коварные микроорганизмы: синегнойная палочка, энтеробактерии и даже нетуберкулезные микобактерии и грибы.
«Когда к нам поступает клинический материал, мы сначала все культивируем, выращиваем микроорганизмы, потом идентифицируем конкретный вид микроорганизма. После того, как мы его выделили, идентифицировали, можем определить чувствительность к различным антимикробным химиопрепаратам, чтобы потом хирург мог назначить оптимальный и наиболее эффективный препарат».
Благодаря наличию современной лаборатории в Клиниках СамГМУ, пациентам и врачам из Самарской области и соседних регионов нет необходимости отправлять биоматериал в другие федеральные центры. Исследования проводятся здесь по всем общемировым стандартам, с длительным культивированием (до 14 дней), что позволяет выявить даже труднорастущие и редкие микроорганизмы. При острой инфекции сроки исследований могут быть сокращены до нескольких часов.
Интеграция возможностей современной микробиологии и клинической практики создает основу для персонализированного подхода в лечении перипротезной инфекции и повышает эффективность медицинской помощи пациентам, нуждающимся в ревизионном эндопротезировании. Такой междисциплинарный подход позволяет бороться с инфекцией точечно и эффективно, возвращая пациентам возможность вести полноценную жизнь.



Источник: https://samsmu.ru/news/2025/22091/
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) разработали и запатентовали способ лечения детей с рецидивирующим вывихом надколенника (коленной […]
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) разработали и запатентовали способ лечения детей с рецидивирующим вывихом надколенника (коленной чашечки). Новый способ менее травматичный для маленьких пациентов и позволяет избежать рисков осложнений.
Рецидивирующий вывих надколенника у детей — это патологическое состояние, при котором коленная чашечка периодически смещается со своего анатомического положения. Сложность лечения патологии в том, что к его возникновению приводит большое количество факторов, и зачастую у каждого ребенка комбинация этих факторов своя. Поэтому врачи должны выявить каждый из них и индивидуально подобрать способ оперативного вмешательства.
«На данный момент не существует одной конкретной операции для каждого ребенка, — рассказала аспирант кафедры травматологии, ортопедии и экстремальной хирургии имени академика РАН А. Ф. Краснова СамГМУ, врач-стажер детского травматолого-ортопедического отделения Клиник СамГМУ Дарья Седенкова. — Необходимо подбирать индивидуальный план лечения. Во время оперативного вмешательства мы учитываем анатомические особенности коленного сустава у конкретного ребенка и, исходя из этого, выбираем степень коррекции положения надколенника».
Разработанный в Клиниках СамГМУ способ лечения заключается в минимально травматичном переносе части связки надколенника через костный канал. С помощью этого способа можно проводить операции детям, у которых открыты зоны роста на костях — участки ткани, позволяющие костям расти в длину. Таким пациентам нельзя выполнять сложные реконструкции, так как есть опасность повредить зоны роста, что может привести к осложнениям. Новый способ позволяет избежать этих рисков.
«Есть очень много методов лечения, но они подходят только для взрослых, — говорит заведующий детским травматолого-ортопедическим отделением Клиник СамГМУ Андрей Шмельков. — Многие манипуляции проводятся вокруг коленного сустава, где у ребенка есть ростковая зона, которую мы можем повредить. Наш метод создан для того, чтобы с его помощью добиться исхода операции как у взрослого пациента и при этом избежать возможных осложнений».
Как пояснила Дарья Седенкова, заболевание возникает по множеству причин.
«Основные их них — врожденные патологические особенности строения коленного сустава, слабость медиальной удерживающей связки, синдромы, вызывающие дисбаланс структур коленного сустава (например, гипермобильность при синдроме Элерса-Данлоса, спастичность при ДЦП), мышечный дисбаланс. Рецидивирующий вывих надколенника — довольно распространенная патология, мы выявляем около 25–35 пациентов в год, в основном, это подростки 10–16 лет».
В Клиниках СамГМУ уже внедрили новый способ в клиническую практику.
Источник: https://samsmu.ru/news/2025/1808/

В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) завершили последний этап лечения пациентки с пузырно-прямокишечным свищем. Осложнение возникло в результате химиолучевой терапии […]
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) завершили последний этап лечения пациентки с пузырно-прямокишечным свищем. Осложнение возникло в результате химиолучевой терапии при лечении рака шейки матки. На операции женщина приезжала в Самару из Сахалинской области, так как другие медицинские учреждения не смогли взяться за такой сложный случай.
После лучевой терапии у Виктории возникло очень редкое осложнение: образовалась единая полость, сообщающая гинекологические органы, мочевыделительную систему и кишку. Это не только значительно ухудшало качество жизни, но и приводило к инфекциям мочевыделительной системы. В 2024 году в родном городе женщине вывели стому и сказали, что больше ничем не смогут помочь. Результаты ее обследований загрузили в общероссийскую базу по телемедицинским консультациям, и Клиники СамГМУ стали единственным медучреждением, где согласились провести необходимые операции.
«Мы посовещались с урологами и гинекологами и решили пригласить Викторию на дообследование и лечение, — говорит заведующий отделением колопроктологии Клиник СамГМУ Павел Андреев. — За последние годы Клиники сделали мощный рывок в плане развития технологий и применения новых методик лечения. Кроме того, коллектив хирургов представлен людьми, которые хотят развиваться и двигаться вперед. Поэтому мы посчитали, что сможем помочь. И смогли. Обычно таким пациентам оказывается только симптоматическая помощь. С помощью мультидисциплинарной бригады нам удалось максимально вернуть Виктории качество жизни, с которым она сможет жить полноценно, путешествовать и заниматься любимыми делами».
На первом этапе лечения женщине лапароскопически разобщили свищ через небольшие проколы, чтобы ликвидировать сильное воспаление в малом тазу. А также выполнили резекцию сигмовидной и прямой кишок.
«Следующим этапом стало восстановление целостности кишечника, формирование сигморектального анастомоза и операция Брикера, — говорит врач-колопроктолог отделения колопроктологии Клиник СамГМУ Леонид Личман. Последним этапом стало закрытие стомы, благодаря чему пациентка сможет вернуться к обычной жизни. Прогнозы у нас очень хорошие, желудочно-кишечный тракт восстановится».
Виктория рассказала, что уже на первом этапе лечения поняла, что попала в надежные руки.
«Думаю, таких специалистов, как в Клиниках СамГМУ, в стране единицы, — говорит Виктория. — Я счастлива, что получила даже более хороший результат, чем надеялась. Ребята молодцы, социализировали меня, теперь я полноценный член общества, только с некоторыми ограничениями. Очень благодарна заведующим отделением колопроктологии Павлу Андрееву и отделением пересадки органов и урологии Евгению Канаеву, а также всем хирургам и коллективу, который со мной работал. Все они — высококвалифицированные профессионалы, а главное — с хорошим человеческим отношением к пациентам».
Источник: https://samsmu.ru/news/2025/1107/
Врач-ортодонт отделения цифровой стоматологии Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) Наталия Родикова рассказала, для чего детям нужны брекеты […]
Врач-ортодонт отделения цифровой стоматологии Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) Наталия Родикова рассказала, для чего детям нужны брекеты и в каком возрасте лучше их устанавливать.
Врач пояснила, что установка брекет-системы может быть необходима в различных клинических ситуациях для профилактики проблем со здоровьем:
- кариес и проблемы с деснами — при скученном положении зубов гораздо труднее проводить гигиену, что может приводить к кариесу и воспалению десен;
- нарушения пищеварения — неправильный прикус мешает тщательно пережевывать пищу, что может способствовать возникновению проблем с желудком;
- затрудненное дыхание и речь — некоторые патологии прикуса влияют на положение языка в полости рта и дыхание, приводя к храпу или логопедическим проблемам.
Чаще всего брекеты ставят в 11–14 лет, когда произошла практически полная смена молочных зубов на постоянные, челюсть активно растет, что облегчает коррекцию.
«Можно ли ставить раньше или позже? До 10 лет брекеты используют редко, но иногда их назначают при серьезных аномалиях, а также в некоторых случаях ставится частичная брекет-система. После 14 лет, при полностью сформированном постоянном прикусе, лечение также возможно, но может занять больше времени, так как активный рост челюстей к этому возрасту начинает замедляться. Точный срок установки определяет ортодонт после диагностики — рентгена, слепков», — рассказала Наталия Родикова.
Брекеты у детей — это не только про красоту, но и про здоровье. Лучше всего начинать лечение на брекет-системе с 10–14 лет, но подготовку и лечение на съемной аппаратуре (пластинках) стоит начать раньше. Чем раньше исправить прикус, тем проще и быстрее будет результат.
Противопоказанием к установке могут быть заболевания нервной системы, задержка психического развития, проблемы с пародонтом, отметила врач.
Источник: https://samsmu.ru/news/2025/06082/

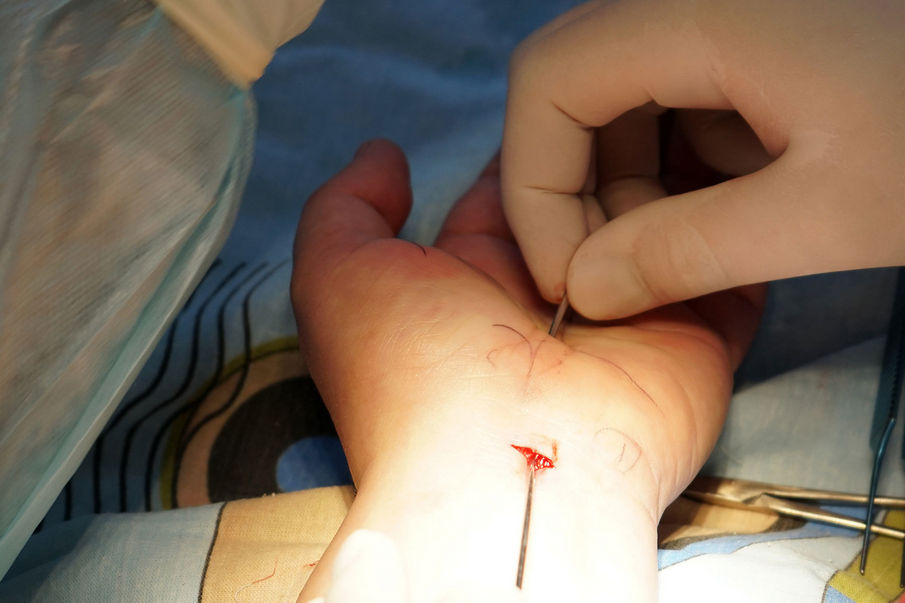
В Центре хирургии кисти Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) выполняют сложные малоинвазивные операции по собственной технологии. Для этого врачи […]
В Центре хирургии кисти Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) выполняют сложные малоинвазивные операции по собственной технологии. Для этого врачи используют разработанный ими набор инструментов для УЗИ-ассистированной хирургии. А всего за три года существования Центра хирургии кисти проведено уже более 1000 УЗИ-ассистированных операций, в том числе уникальных.
Как пояснил врач-травматолог-ортопед, кистевой хирург Центра хирургии кисти Никита Князев, УЗИ-ассистированные операции — это узкоспециализированные вмешательства, которые требуют особых навыков.
«Для проведения таких операций мы разработали собственный набор инструментов, сейчас он проходит апробацию в клиниках Санкт-Петербурга, Краснодара и Тюмени, — говорит врач. — Благодаря этому многие операции, которые раньше выполнялись только открытым способом, теперь мы делаем через проколы под УЗИ-контролем».
Кроме того, врачам Клиник СамГМУ удалось начать выполнять через один прокол те операции, которые раньше делали через два. А часть вмешательств, которые выполнялись только под общим наркозом, теперь выполняются под местным.
«Операции через два прокола, которые начинали делать в Москве и Санкт-Петербурге — это уже высокий уровень, — говорит заведующий травматолого-ортопедическим отделением № 1 Клиник СамГМУ Александр Панкратов. — Но наши доктора разработали оригинальный инструментарий и оказалось, что с его помощью можно делать операции через один прокол. То есть, тот опыт, который был в столичных городах, в Клиниках вывели на уровень выше. И сейчас мы в числе лидеров по стране».
Операции выполняют при таких патологиях, как туннельная невропатия верхних конечностей, синдром карпального канала, синдрома перекреста, Лацертус-синдром и других.
В Центр хирургии кисти обращаются пациенты не только из разных регионов России и стран ближнего зарубежья. На уникальные операции приезжали пациенты из Польши, Италии и Великобритании. Кроме того, обменяться опытом и научиться делать подобные операции к самарским специалистам приезжают врачи со всей России.
Источник: https://samsmu.ru/news/2025/0407/
В Самарском государственном медицинском университете Минздрава России (СамГМУ) наращивает деятельность Центр цифровой стоматологии (ЦЦС). Инновационное пространство, запущенное в конце прошлого года, предлагает […]
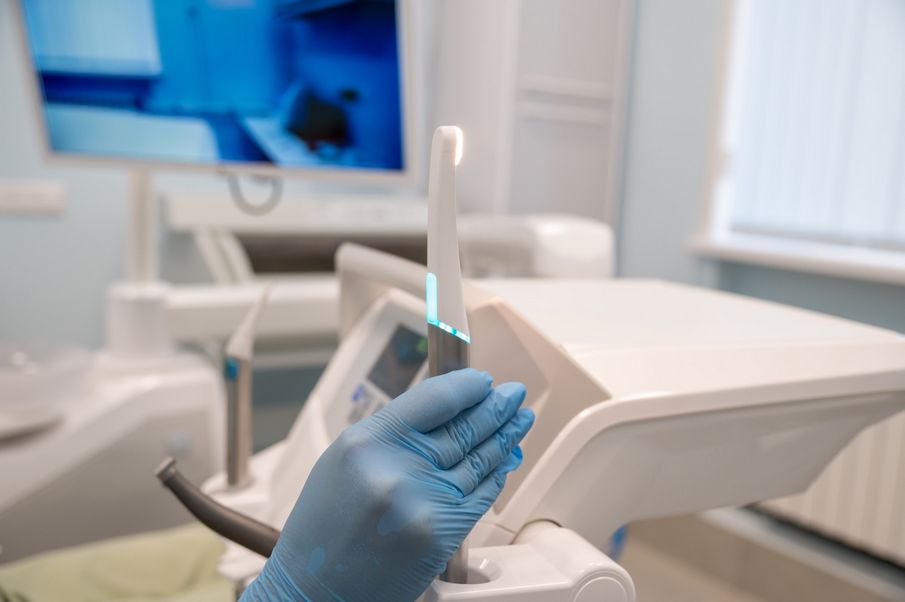
В Самарском государственном медицинском университете Минздрава России (СамГМУ) наращивает деятельность Центр цифровой стоматологии (ЦЦС). Инновационное пространство, запущенное в конце прошлого года, предлагает полный спектр стоматологических услуг с применением передовых цифровых технологий, обеспечивающих точность, долговечность результатов и безупречную эстетику.
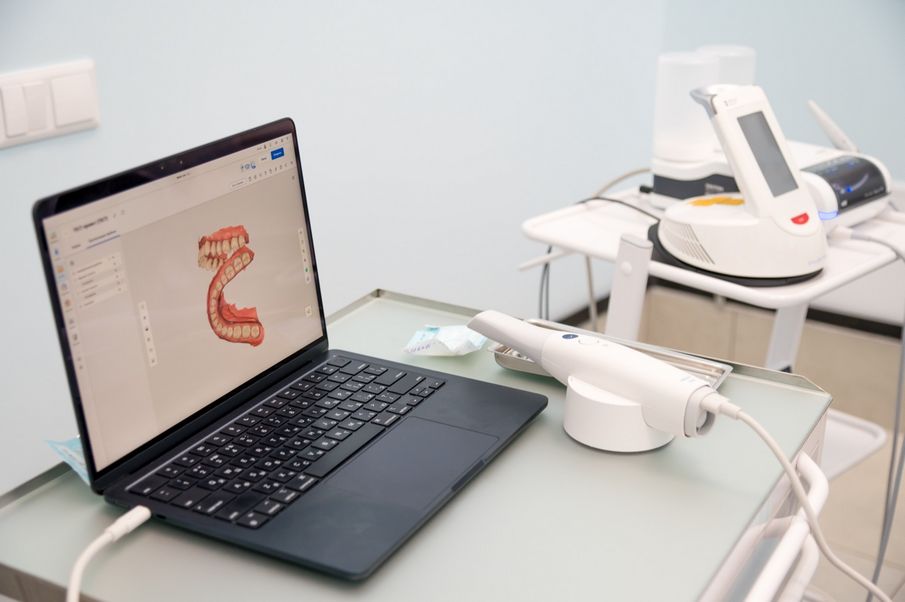
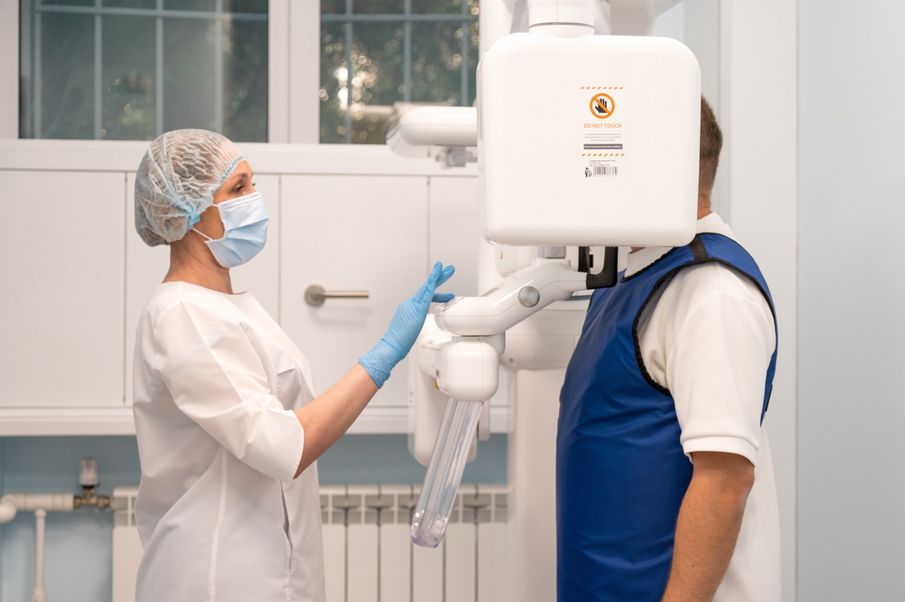
В отделении пять лечебных кабинетов, кабинет КТ-диагностики и собственная цифровая лаборатория с 3D-принтерами, оснащенные современным оборудованием. В центре применяются микроскопы Altion 6000 для ювелирной точности, внутриротовые сканеры Medit 700, диодные лазеры для лечения десен, удаления мягких тканей и других процедур, что минимизирует дискомфорт для пациента и способствует быстрому восстановлению.
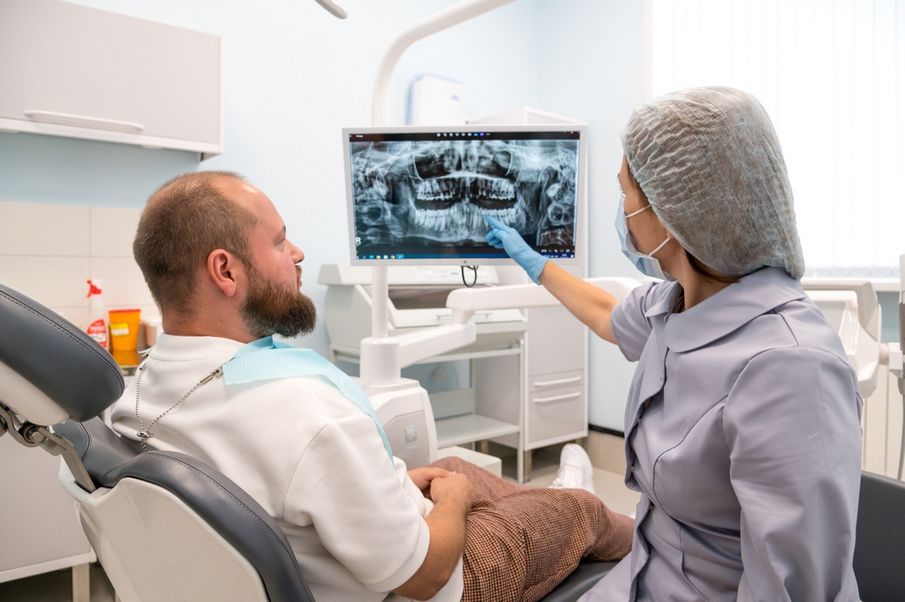
«Пациент может контролировать все этапы лечения благодаря визуализации на мониторе компьютера прямо над своим креслом и обсуждать с лечащим врачом промежуточные результаты и выбор наиболее приемлемого варианта дальнейшей терапии», — комментирует директор института стоматологии СамГМУ, д.м.н., доцент Николай Попов.
Зуботехническая лаборатория ЦЦС оснащена передовым цифровым оборудованием — 3D-принтерами и высокоточными фрезерными станками с ЧПУ, что позволяет изготавливать индивидуальные ортопедические конструкции с ювелирной точностью. Благодаря цифровым технологиям сроки производства сокращаются в 2–3 раза по сравнению с традиционными методами.
Весь процесс имплантации строится на комплексном цифровом подходе: начиная с детальной 3D-диагностики, создания виртуальной модели будущей конструкции и изготовления индивидуальных хирургических шаблонов. Это обеспечивает идеальное позиционирование имплантатов, естественную эстетику реставраций и значительно увеличивает срок их службы. Каждый этап — от первичной диагностики до финальной установки конструкции — выполняется с использованием современного цифрового оборудования, что позволяет добиваться максимальной точности, предсказуемости результатов и комфорта для пациента. Современные технологии дают возможность создавать ортопедические конструкции, которые не только полностью восстанавливают функциональность зубного ряда, но и выглядят абсолютно естественно.
В центре применяются современные ультразвуковые аппараты для профессиональной гигиены полости рта, позволяющие эффективно удалять зубной камень и отложения, сохраняя здоровье десен. Процедуры профессионального отбеливания зубов проводятся с использованием безопасных и эффективных технологий, что помогает пациентам добиться яркой и здоровой улыбки.
В центре предоставлены особые условия для сотрудников СамГМУ: 15% скидка на все услуги, за исключением протезирования и имплантации, а также 30% на диагностические снимки.
«Нас отличает комплексность — все самое передовое и инновационное в стоматологии нам удалось собрать в одном месте. За относительно небольшой срок мы накопили серьезный опыт лечения и имплантации даже в самых сложных случаях — и делаем это максимально быстро при этом качественно, чтобы пациенты чувствовали себя комфортно на период проведения лечения. Комфорт пациентов для нас — вообще ключевой приоритет: от первой консультации до результата мы делаем все, чтобы лечение проходило легко и без стресса, — комментирует заведующий отделением цифровой стоматологии Клиник СамГМУ Владимир Кошелев. — При этом мы уделяем особое внимание профессионализму наших специалистов — каждый сотрудник обладает высокой квалификацией и постоянно совершенствует свои навыки. Сейчас у нас комфортная загрузка, поэтому пациенты могут попасть на прием быстро, без долгих ожиданий. А для сотрудников СамГМУ действуют дополнительные преимущества — специальные условия и скидки. Мы открыты для всех, кто ценит качество, технологии и индивидуальный подход. Приходите — будем рады помочь вам обрести здоровую и красивую улыбку!».
Центр цифровой стоматологии находится по адресу: г. Самара, ул. Циолковского, 5. Запись на прием по телефону: +7 (846) 374-91-06.


Источник: https://samsmu.ru/news/2025/2907/
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) впервые в регионе выполнили сложное ревизионное эндопротезирование коленного сустава с использованием персонифицированных титановых аугментов. […]
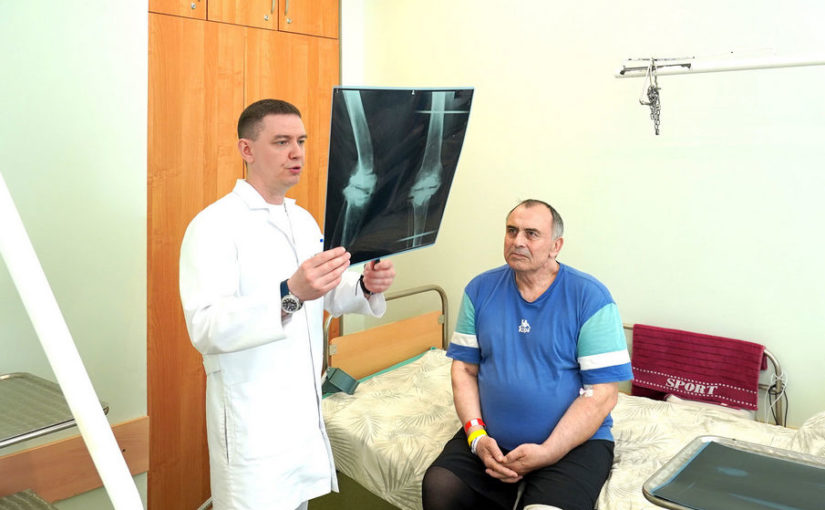
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) впервые в регионе выполнили сложное ревизионное эндопротезирование коленного сустава с использованием персонифицированных титановых аугментов. Благодаря этому пациенту с обширными костными дефектами бедренной и большеберцовой костей удалось восстановить функцию коленного сустава и опороспособность конечности. Титановые аугменты были изготовлены по индивидуальным параметрам пациента в НИИ бионики и персонифицированной медицины СамГМУ.
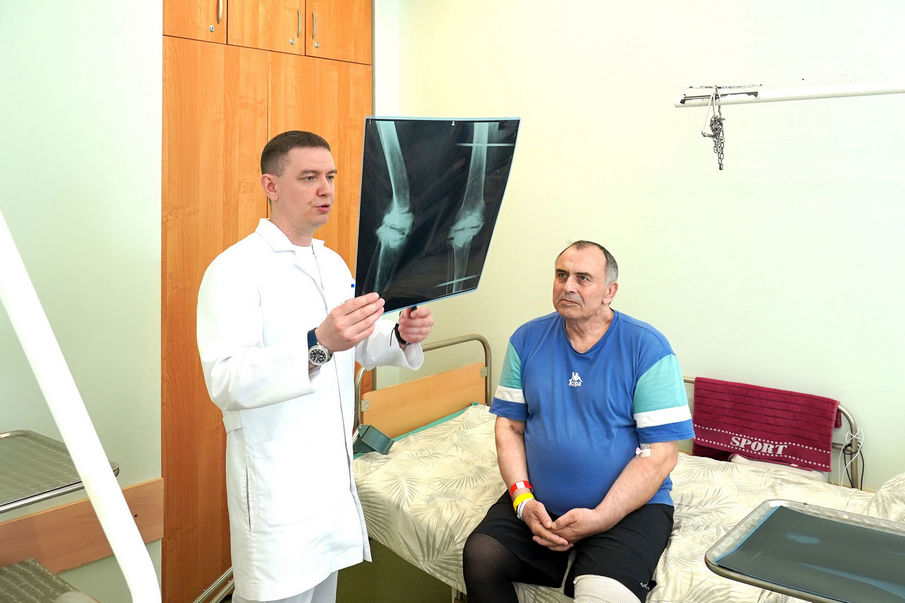
Пациенту Игорю 64 года, из них 45 лет он проработал учителем физкультуры в местной школе.
«Я — сельский учитель, поэтому были совершенно разные виды спорта: от лыж до баскетбола, — говорит Игорь. — Сначала начался небольшой дискомфорт, начал носить наколенник, потом пить обезболивающие, а когда уже стало тяжело ходить, пришлось идти „сдаваться“ врачам. И в 2011 году я обратился по поводу колена в Клиники СамГМУ к Дмитрию Сергеевичу Кудашеву. Было очень удивительно, что я приехал из сельской местности, а меня так радушно встретили».
Игорю поставили диагноз артроз и выполнили тотальное эндопротезирование коленного сустава. Следующие 12 лет его ничего не беспокоило, но в 2023 году мужчина снова пришел на прием — у него развилась перипротезная инфекция.
«В случае выявления у пациента хронической перипротезной инфекции мы реализуем принятый во всем мире протокол двухэтапного оперативного лечения, — говорит заведующий травматолого-ортопедическим отделением № 2 Клиник СамГМУ, д.м.н., главный внештатный специалист травматолог-ортопед Минздрава Самарской области Дмитрий Кудашев. — На первом этапе удаляем все компоненты эндопротеза, потому что именно на них формируется микробная биопленка. На место удалённого эндопротеза устанавливаем артикулирующий антибактериальный спейсер — временное устройство, которое конструктивно очень похоже на эндопротез, но части этого спейсера изготавливаются из костного цемента, в который мы при замешивании добавляем антибиотик. После имплантации спейсера происходит выделение антибактериального препарата в окружающие мягкие ткани и кость, и это приводит к купированию инфекции изнутри. Дополнительно пациенту назначается длительный курс системной антибиотикотерапии — сначала внутривенно, а после выписки — в таблетированной форме. Особенность нашего пациента в том, что у него есть лекарственная непереносимость ванкомицина — антибиотика, который является наиболее эффективным и часто применяемым при изготовлении спейсера. Поэтому при установке спейсера в 2023 году мы добавили в цемент два других антибиотика — амикацин и цефазолин».
Но через два месяца Игорь снова обратился в Клиники СамГМУ с рецидивом инфекции. Ему выполнили повторную операцию: старый спейсер поменяли на новый, также артикулирующий, но уже с другим антибиотиком.
«Для пациента это была уже третья операция, — говорит Дмитрий Кудашев. — На тот момент у него уже сформировался большой дефект костной ткани: с каждой операцией костные дефекты увеличиваются в объёме, так как неизбежно приходится удалять часть патологически изменённой кости, плюс сама инфекция приводит к рассасыванию костной ткани. С новым спейсером пациент проходил восемь месяцев, всё было хорошо, и мы готовились ко второму этапу — удалению спейсера и установке эндопротеза. Но у него снова произошёл рецидив инфекции. Думаю, что в подобной ситуации в большинстве клиник ему бы предложили удаление спейсера и выполнение артродезирования сустава, то есть его замыкание: при этой операции соединяют бедренную и большеберцовую кости, добиваются их сращения между собой. В результате нога остается без движений в суставе и, как правило, с выраженным укорочением. Это приводит к резкому снижению качества жизни пациента. Но мы решили, что будем бороться за функцию сустава. Во время четвертой операции убрали артикулирующий спейсер. Из-за больших костных дефектов фиксировать компоненты нового артикулирующего спейсера было физически не к чему, и мы поставили блоковидный спейсер, в который добавили другой антибиотик — фосфомицин. Через 10 месяцев после этой операции мы, наконец, добились купирования инфекции. Но перед нами встал новый серьёзный вопрос: что делать дальше?»
Перед врачами Центра ревизионного эндопротезирования суставов Клиник СамГМУ стоял выбор: убрать спейсер, выполнить артродез и оставить ногу с укорочением и без движений в суставе, или найти решение, которое помогло бы пациенту вернуться к обычной жизни. Этот вариант сопровождался крайне сложной проблемой — обширные дефекты костной ткани нельзя было заместить с помощью использования ревизионных эндопротезов. Тогда у врачей появилась идея заполнить недостающую часть кости аугментами, изготовленными в соответствии «отзеркаленной» анатомией здорового коленного сустава. Игорю сделали КТ правой ноги, на основе которой совместно с инженерами НИИ бионики и персонифицированной медицины СамГМУ была построена 3D-модель. После наложения трёхмерных моделей коленных суставов пациента друг на друга стали понятны объём и геометрия дефектов костной ткани на поражённой ноге.
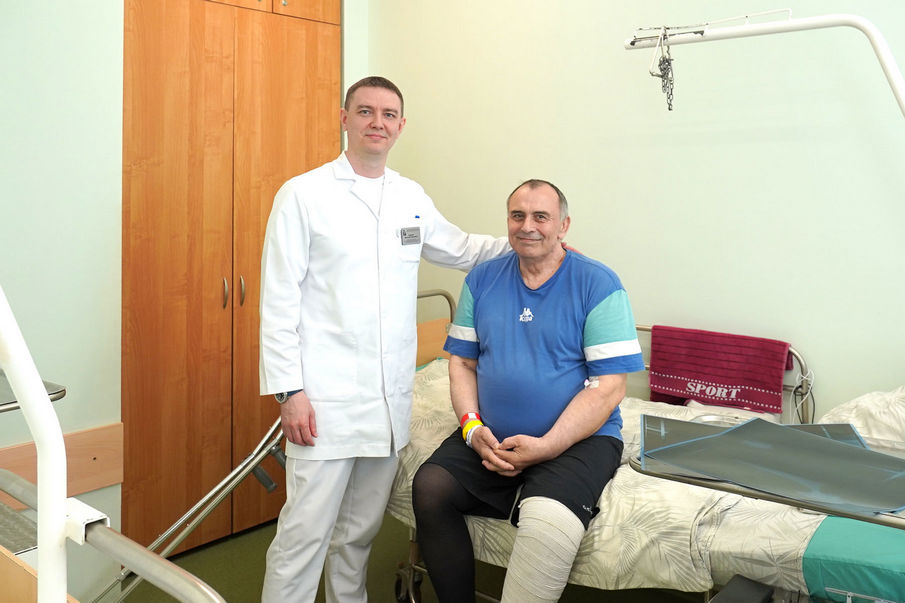
«После долгих обсуждений с Марией Юрьевной Сефединовой — врачом-хирургом клиники пропедевтической хирургии, мы приняли решение, что артродез коленного сустава точно не будет являться финалом многолетней борьбы с инфекцией у нашего пациента. Поэтому совместно с коллегами из НИИ бионики и персонифицированной медицины были спроектированы и изготовлены титановые аугменты для большеберцовой и бедренной кости, — говорит Дмитрий Кудашев. — Во время пятой операции мы удалили блоковидный спейсер, установили аугменты в области дефектов, а уже на аугменты установили компоненты ревизионного эндопротеза. При этом в цемент мы также добавили антибиотик: несмотря на то, что инфекция была купирована, у пациента сохраняются риски перипротезной инфекции. Операция была сложная, но все прошло успешно. Сейчас у пациента функционирующий сустав, опорная конечность и очень позитивный настрой на восстановление».
Дмитрий Кудашев подчеркнул, что для Самарского региона такой опыт был уникальным.
«Использование индивидуальных аугментов — это не что-то новое для ведущих специализированных федеральных центров страны. Но для нас это был первый опыт именно в отношении коленного сустава. Несмотря на то, что мы уже давно применяем персонифицированные 3D-компоненты при ревизионном эндопротезировании тазобедренного сустава, — к этой операции подготовка шла в течение нескольких месяцев», — говорит заведующий отделением.
Теперь пациенту предстоит реабилитация, после чего он сможет вернуться к обычной жизни.
«Очень скучаю по своим ученикам и по работе. А еще я — счастливый дед, у меня четыре внука. Труд проделан, конечно, феноменальный, низкий поклон врачам. Весь коллектив заряжал такой уверенностью, что даже не было мысли, что-то не получится», — говорит Игорь.
Источник: https://samsmu.ru/news/2025/2006/

В 2019 году молодой девушке Александре вынесли вердикт: из-за множественной миомы матки она не сможет иметь детей. Сегодня Александра растит […]
В 2019 году молодой девушке Александре вынесли вердикт: из-за множественной миомы матки она не сможет иметь детей. Сегодня Александра растит пятимесячного сына, а через пару лет планирует завести второго ребенка. Снова обрести надежду стать мамой девушке помогли в Клиниках СамГМУ.
В родном городе Александры врачи разводили руками: гормональные препараты давали только временный эффект, а выполнять операцию было опасно из-за риска повредить матку и эндометрий — миоматозный узел занимал всю переднюю и боковую стенку матки и был слишком большого размера.
«В конце 2020 года я переехала в Самару, и будущая на тот момент свекровь познакомила меня с заведующей гинекологическим отделением Клиник СамГМУ Еленой Сергеевной Каторкиной. Я рассказала ей о своей проблеме и она предложила другую операцию. Мы стали ждать квоту на ее проведение. У меня появилась большая надежда, что все у нас получится — настолько уверенно Елена Сергеевна это говорила», — говорит Александра.
Александре выполнили эмболизацию маточных артерий — это сложная малоинвазивная операция через маленький разрез на руке, когда в маточные артерии вводятся микросферы, и миоматозные узлы уменьшаются в размере в 1,5-2 раза. Операцию провели врачи сосудистые рентгенхирурги во главе с заведующим отделением рентгенохирургических методов диагностики и лечения КФХ Клиник СамГМУ Евгением Каменевым. Но в течение года беременность не наступала и девушка снова пришла на прием.
«По УЗИ были прекрасные результаты уменьшенных узлов, но в полости матки оставался небольшой узел. В ноябре 2023 года в нашем отделении пациентке успешно выполнили плановую гистерорезектоскопию, мы полностью удалили узел с минимальной травматизацией эндометрия. В апреле 2024 года Александра увидела долгожданный положительный тест на беременность. Мы постоянно поддерживали связь, беременность прошла без единой госпитализации. И в декабре 2024 года Александра родила мальчика весом 4 кг и ростом 57 см», — рассказала Елена Каторкина.
Первенца назвали Андреем в честь дедушки. В планах у молодых родителей через пару лет завести второго ребенка.

Источник: https://samsmu.ru/news/2025/3005/
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) по собственной методике прооперировали более 300 пациентов с опасной патологией — аневризмами брюшной аорты. Важнейшее […]
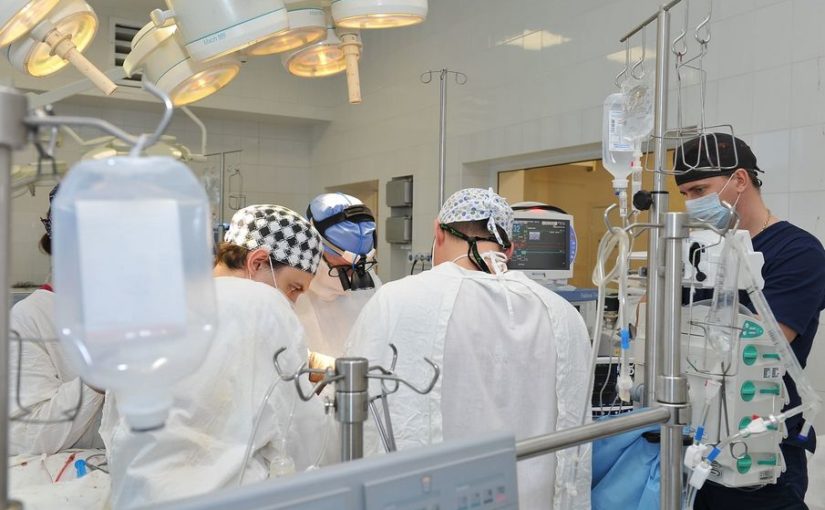
В Клиниках Самарского государственного медицинского университета Минздрава России (СамГМУ) по собственной методике прооперировали более 300 пациентов с опасной патологией — аневризмами брюшной аорты. Важнейшее преимущество разработанной методики заключается в значительном снижении кровопотери во время операции.
Аневризмы аорты — жизнеугрожающее заболевание, методом лечения которого является только операция. Брюшные аневризмы составляют 70% в структуре всех аневризм аорты и встречаются у 6% мужчин старше 60 лет, реже у женщин.
Технология была разработана заведующим кафедрой факультетской хирургии Клиник СамГМУ, д. м. н., профессором Алексеем Вачевым в 2010 году. В 2012 году был получен патент. Автор назвал эту технологию «редукция аневризматического мешка». Успешное применение технологии в течение длительного времени позволило признать ее эффективной.
«Фундаментальное преимущество технологии — значимое снижение кровопотери, — рассказал Алексей Вачев. — Сегодня кровопотеря при этих операциях у нас в клинике составляет не более 300-400 мл, и это сопоставимо с эндоваскулярным лечением данной патологии. Для сравнения: средняя кровопотеря при общераспространенной методике — примерно 700-1000 мл. Почему это самый принципиальный вопрос? Дело в том, что сама кровопотеря и необходимость переливания больших доз препаратов крови сопряжены с такими жизнеугрожающими осложнениями, как почечная и дыхательная недостаточность, инфаркт миокарда и другими. И все это — на фоне большой хирургической травмы. При использовании разработанной технологии этого не требуется, а значит не развиваются такие осложнения. В итоге — существенное снижение летальности и более легкий восстановительный период».
В сопоставлении со всеми существующими стандартами полученный результат выглядит убедительно: если при плановых открытых операциях по поводу брюшных аневризм среднестатистическая летальность оценивается в 5%, то после внедрения разработанной технологии в клинике факультетской хирургии этот показатель на протяжении многих лет не превышает 1%.
Источник: https://samsmu.ru/news/2025/1605/

В отделении колопроктологии Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) впервые в Самарской области начали выполнять лапароскопические вмешательства по поводу опущения органов […]
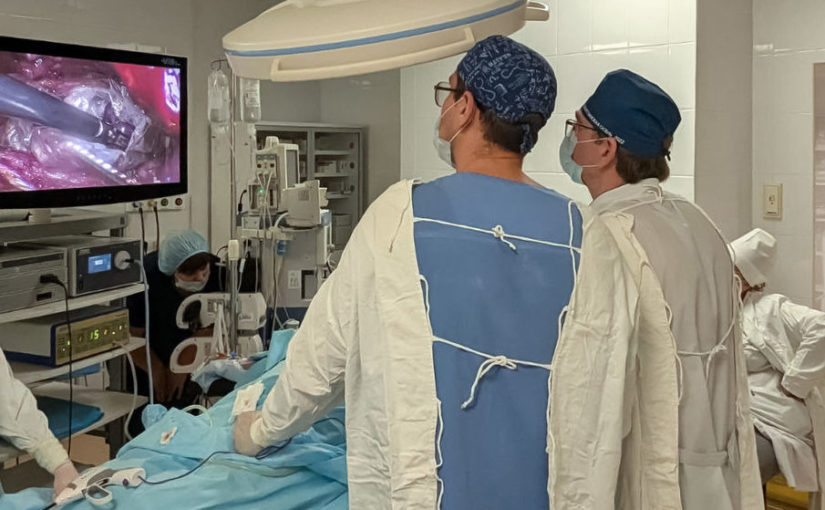
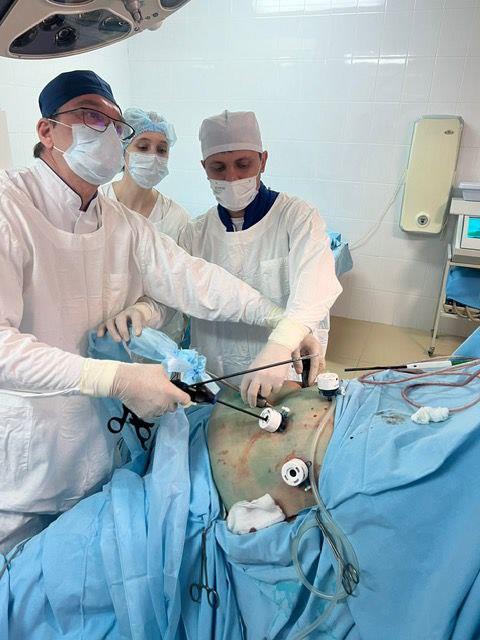
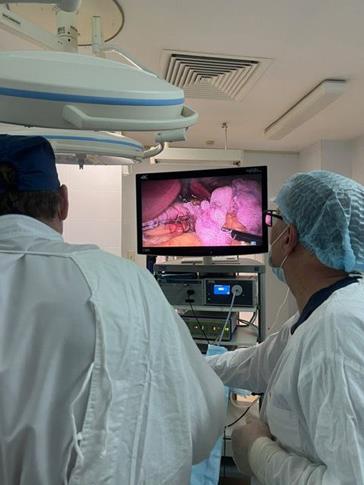
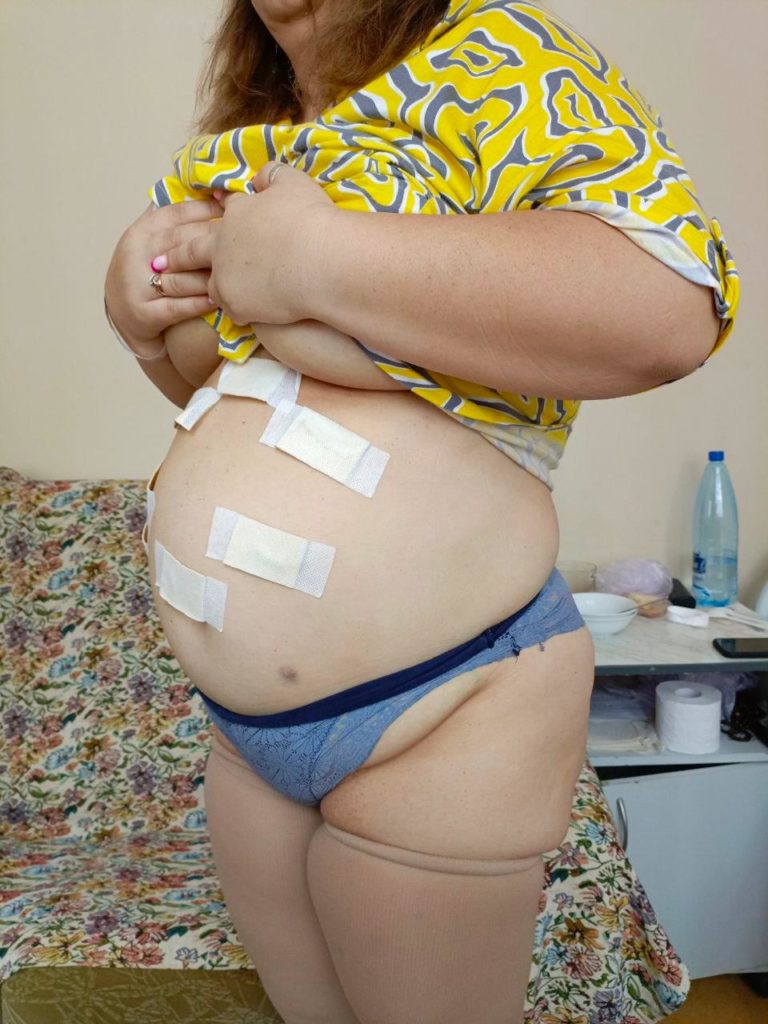
В отделении колопроктологии Клиник Самарского государственного медицинского университета Минздрава России (СамГМУ) впервые в Самарской области начали выполнять лапароскопические вмешательства по поводу опущения органов малого таза (пролапса), выпадения прямой кишки и ректоцеле.
Как пояснил заведующий отделением колопроктологии Клиник СамГМУ Павел Андреев, тазовый пролапс — это состояние, которое развивается из-за нарушения естественной поддержки органов малого таза и ведет к их выпадению.
«Симптомы зависят от того, какой орган вовлечен в патологический процесс, — говорит Павел Андреев. — Если это мочевой пузырь, то пациенты жалуются на чувство неполного опорожнения мочевого пузыря, резкие позывы на мочеиспускание, подтекание мочи при физической нагрузке. Если это прямая кишка — пациента беспокоит затрудненная дефекация и чувство неполного опорожнения. Если матка — возникают тянущие боли внизу живота, дискомфорт при половом контакте, чувство инородного тела во влагалище».
Во время операции выполняется укрепление тазового дна и фиксация органов малого таза к неподвижным структурам таза с использованием сетчатых эндопротезов. Лапароскопический доступ обеспечивает минимальную травматичность, благодаря чему удается сократить время пребывания пациента в стационаре и ускорить реабилитацию. На данный момент проведено уже более 10 успешных операций.
Источник: https://samsmu.ru/news/2025/25043/